みなさん、こんにちは。
今日は私の専門とする医療情報システムについての考察を共有したいと思います。
病院のシステムと聞くと、多くの人は「電子カルテ」を思い浮かべるでしょう。
しかし、電子カルテは単なる診療記録アプリではありません。
検査、画像、会計、薬剤、リハビリ、看護など、数多くの部門システムを束ねた巨大な統合システムです。
この複雑な仕組みをどう設計し、どうつないで動かすか、ここにこそ、システムインテグレーション(System Integration, SI)の発想が欠かせません。
システムインテグレーションとは?
システムインテグレーション(SI)とは、複数のサブシステムや要素技術を統合し、全体として機能する仕組みを構築することです。
私が学んだ産業技術大学院大学・橋本洋志先生によれば、SIとは次のように定義されています。
「ユーザーの要求を把握し、基本設計からプログラム作成、運用、保守までを一貫して行うこと」
つまり、SIは単なる「技術の組み合わせ」ではなく、人・業務・運用をつなぎ、全体最適を設計する技術です。
航空機や発電システムのように、複雑な要素を統合してはじめて機能する世界では、このインテグレーションの力が不可欠です。
電子カルテを「システムインテグレーションの視点」で見る
医療現場の電子カルテは、まさにこのインテグレーションの縮図です。
病院には多くの職種と部門システムが存在し、それぞれが異なる役割を担っています。
| 分野 | 主なシステム | 関係者 |
|---|---|---|
| 診療支援 | 電子カルテ、オーダリング | 医師・看護師 |
| 検査 | 検体検査(LIS)、放射線(PACS) | 技師 |
| 薬剤 | 調剤、薬品マスタ | 薬剤師 |
| 会計 | 医事会計、レセプト | 事務職員 |
| 経営支援 | BI分析 | 管理部門 |
これらのシステムがリアルタイムで連携して初めて、診療が滞りなく進みます。
電子カルテとは「病院全体をひとつのシステムとして機能させるための中核」なのです。
言い換えれば、電子カルテの本質は「情報の統合基盤」にあります。
つなぐ仕組みの難しさ ― 標準化の壁
しかし、情報の統合に必要になる「つなぐこと」は簡単ではありません。
部門システムごとに目的もデータ構造も違い、開発ベンダーも異なります。
この多様性こそが、医療システム統合の最大の難関です。
電子カルテシステムは長年「自院で完結する最適化」を重視して作られてきたため、病院ごとに異なるデータ形式・命名規則・運用フローが存在します。
結果として、病院間でデータをやり取りできない「サイロ化」が進行してしまいました。
電子カルテの世界で「標準化が進まない」と言われるのは、この「つなぐ仕組みの複雑さ」に起因しています。
「全部を統一する」のではなく、「統合しやすく設計する」
ここで活きてくるのが、システムインテグレーションの発想です。
SIでは、異なる技術やシステムを「完全に同じ」にすることを目指しません。むしろ、「違うままでも動く」ように仕組みを設計することに価値があります。
そのための考え方を、いくつかご紹介します。
① レイヤー化で「変えない部分」と「変えていい部分」を分ける
標準化の第一歩は、すべてを一律に決めることではありません。重要度と安定性によって階層化し、基盤は固定、周辺は自由にします。
| レイヤー | 内容 | 標準化の方向性 |
|---|---|---|
| 基盤レイヤー | 患者ID、施設ID、日時、職種など | 強く標準化(普遍的) |
| 業務レイヤー | 検査・処方・看護など | 分野ごとに標準化(HL7, DICOM) |
| 拡張レイヤー | AI、IoT、地域連携など | 柔軟に拡張可能に設計 |
これにより、共通の土台を保ちながら、現場や技術の変化に対応できます。
② 「データの形」ではなく「意味(メタデータ)」を共通化する
同じ「血糖値」でも、病院によって項目名や単位、登録コードが異なります。これを物理的に統一するのは現実的ではありません。
そこで、データ自体ではなく「データが意味するもの(メタデータ)」を共通化します。
たとえば、SNOMED CTやLOINCといった国際用語体系、厚労省が進める医療情報データベース(MID-NET)、FHIRのCodeSystemやValueSetの活用などです。
これにより、異なるデータ構造を意味のレベルで統合できるようになります。
③ アダプタ層で異なるシステムを「橋渡し」する
すべてのシステムを直接つなぐのではなく、共通ゲートウェイ(アダプタ層)を設けて接続します。
【構成イメージ】
[各部門システム]
↓ 独自仕様のまま
[Adapter層:変換・整形]
↓ 共通フォーマット(FHIR/SS-MIX)
[統合基盤システム]
これにより、各ベンダーは自社システムの特徴を保ちながら、全体としては共通仕様でやり取りが可能になります。まさに、「違うままつなぐ」というSI的解決です。
現在、こうした共通ゲートウェイを構築するシステムには複数のベンダーが参入していますが、共通フォーマット(FHIRやSS-MIXなど)に完全に準拠していないシステムもまだ多く、実際の現場では十分に普及しているとは言いがたいのが現状です。
こうした状況の中、日本政府は「医療DX令和ビジョン2030」を掲げ、全国の医療情報を安全かつ効率的に連携させるためのインフラ整備を進めています。その中核として、デジタル庁主導で「標準型電子カルテ」の開発が進められており、全国医療情報プラットフォームの基盤となることが期待されています。
この標準型電子カルテが普及すれば、共通フォーマットやゲートウェイの整備も加速し、医療機関間の情報連携がよりスムーズに進むでしょう。
統合しやすいシステムは、革新も受け入れやすい
こうした「つなぎやすい構造」を持つシステムは、新しい技術を柔軟に取り込めるという利点もあります。
- AI診断支援システムの導入
- ウェアラブルデバイスやIoT機器とのデータ連携
- 地域医療ネットワークや在宅医療との統合など
これらの新技術を既存の電子カルテに無理なく接続できるのは、統合しやすいシステム設計=システムインテグレーション思考があってこそです。
つまり、標準化は革新を止めるものではなく、革新を支える「基盤」になり得るのです。
医療を支える「つながりのデザイン」へ
電子カルテにおける本当の課題は、「標準がないこと」そのものではありません。問題は、標準をどう使いこなし、異なるものをどう結びつけるかという設計思想にあります。
システムインテグレーションとは、異質なものを調和させ、全体として価値を発揮させるための「つなぐ知恵」。
厚労省主導で進められている標準型電子カルテを、ゴールではなく、技術・人・制度を結ぶための共通言語として活用すること。
これこそが、これからの電子カルテと医療ITに求められる姿勢です。
統合しやすいシステムはIoTやAIといった新技術を受け入れやすく、医療の革新を加速させる土台となります。
「つながる医療」の未来は、システムインテグレーションの発想が鍵を握ることでしょう。
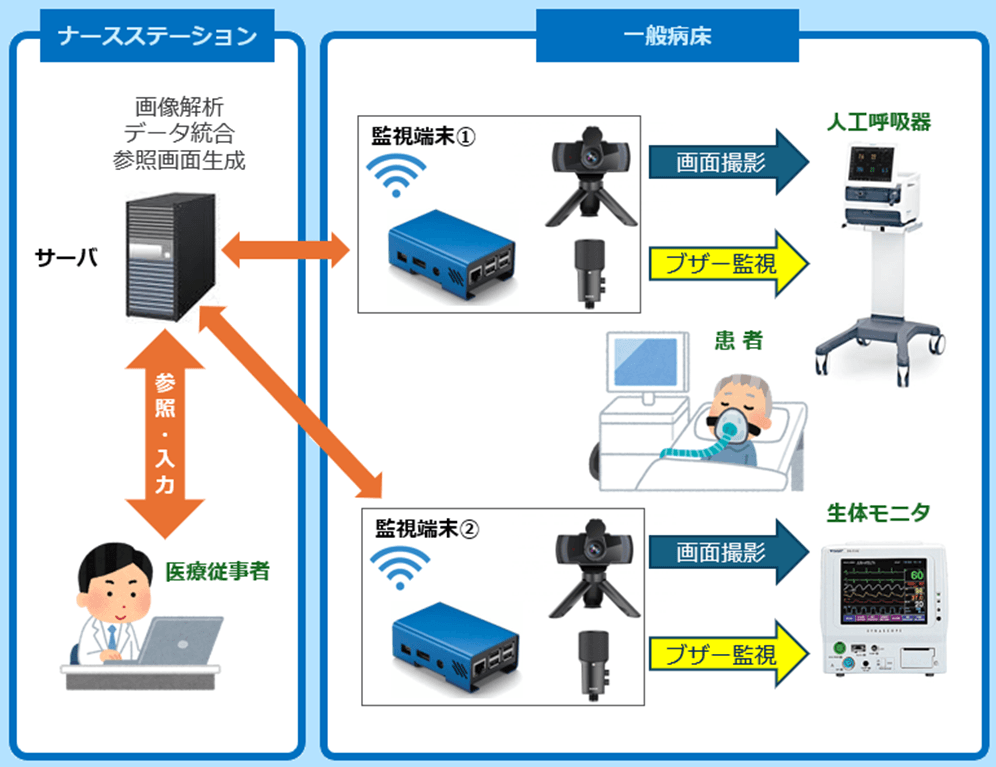
ビューローみかみは、そうした「つながる医療」の一端を担う存在として、MEGTAR を今後も開発し続けていきたいと考えています。
MEGTARでは、各機器やシステムごとに異なるインターフェースを直接統合するのではなく、アダプタ層のメンテナンスコストを最小化する方法として、画像をOCRで読み取るというアプローチを採用しました。
この設計により、既存の装置や電子カルテを改修せずにデータを取り込むことができ、現場の負担を最小限にしながら「つながる医療」を実現していくことを目指しています。
ぜひMEGTARの公式サイトで詳細をご確認ください。
本日も最後までお読みいただきありがとうございました。
それでは、よいシステムインテグレーションライフを!